Клеточные технологии в травматологии и ортопедии
ВАЖНО! Данная информация предназначена для специалистов в области здравоохранения
Биотехнологический центр
Мезенхимные стволовые клетки (МСК) представляют собой способные к делению мультипотентные клетки. В соответствии с минимальными критериями Международного общества клеточной терапии МСК человека — это клетки с фибробластоподобной морфо-логией, обладающие способностью к адгезии к культуральному пластику, дифференцировоч-ным потенциалом определенным набором маркёров на цитоплазматической мемране. В настоящее время МСК считаются одним из наиболее перспективных ресурсов для регенеративной терапии из-за простоты выделения, высокой пролиферативной активности и широкого спектра продуцируемых ими биологически активных веществ (цитокины, факторы роста и др.). Одной из наиболее характерных особенностей мезенхимных стромальных клеток является их способность к дифференцировке в трех направлениях: адипогенном, остеогенном и хондрогенном. С помощью лабораторных методик возможна индукция и других направлений дифференцировки. Однако адипогенная, остеогенная и хондрогенная дифференцировка наиболее характерны, легко осуществимы и считаются свойством нативных клеток.
Способность к дифференцировке в остеогенном и хондрогенном направлениях, а также паракринное воздействие на окружающие клетки, стимулирующее регенерацию собственных тканей реципиента, привлекли к МСК внимание ортопедов и травматологов. Именно эта область медицины является одной из лидирующих по количеству клинических испытаний и количеству разработок (рис. 1)
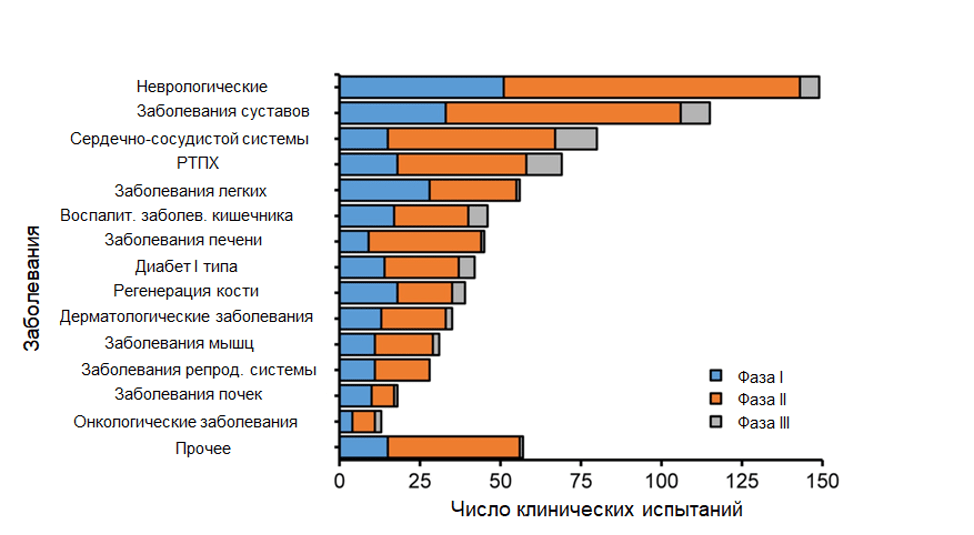
Рис. 1. Соотношение зарегистрированных клинических испытаний по разработке клеточных технологий для лечения различных заболеваний. Максимальное число клинических испытаний зарегистрировано в области травматологии и ортопедии (Заболевания суставов, мышц и регенерация кости на графике) (по Kabat et al., 2019)
Мезенхимные стволовые клетки (МСК) и получаемые из них прехондроциты и остеоциты являются эффективным инструментом для восстановления и поддержания суставных хрящевой и костной ткани. Данный подход основан на использовании МСК как
а) предшественников хондроцитов для формирования хрящевых имплантатов,
б) продуцентов большого количества биологически активных факторов в области имплантации.
Ортопедо-травматологической службой медицинского центра «Покровский» руководит доктор медицинских наук, профессор Савинцев Александр Михайлович. Он автор монографии «Реконструктивно-пластическая хирургия поперечного плоскостопия» (2006), книги-атласа «Остеомиелит таза, остеоартрит тазобедренного сустава и их ортопедические последствия» (2007) и монографии «Восстановительная хирургия тазобедренного сустава после гнойных заболеваний» (2015).
Имеет 11 патентов на изобретения, свыше 128 научных работ. Им выполнено свыше 1000 современных высокотехнологичных операций при травмах и заболеваниях опорно-двигательной системы.
Савинцев А.М. хирург травматолог-ортопед высшей категории, стажировался у известного французского ортопеда, профессора H. Olivier, в клинике «Saint Michel» в Париже, а также в клинике профессора P.E. Ochsner (Швейцария), в «Лубинус-клинике» и «Эндо-клинике» (Германия).
Согласно результатам научных исследований последних лет, в настоящее время отмечается объективная тенденция увеличения числа людей, возраст которых превышает 60 – 70 лет, что связано с демографическими сдвигами, происходящими практически повсеместно. В связи с этим в ближайшие годы специалисты ожидают увеличение числа больных с переломами верхнего отдела бедренной кости.
Лечение этой категории больных является одной из важнейших медицинских и социально-экономических проблем современности. Поэтому раннее оперативное вмешательство и использование современных малотравматичных методов и имплантатов для остеосинтеза в условиях остеопороза, позволяют восстановить анатомию поврежденной области, стабилизировать перелом и начать раннюю активизацию больных без опасности смещения костных отломков и элементов установленной конструкции.
Первостепенная задача лечения таких пациентов — сохранение жизни пострадавшего, что достигается благодаря проведению в кратчайшие сроки оперативного вмешательства, позволяющего с минимальным риском активизировать пациента и как можно раньше вернуть его в привычную обстановку, к уровню двигательной активности до получения травмы, социальной и профессиональной активности, бытовой независимости.
Для лечения этой категории больных имеются современные хирургические методики, включая передовые технологии АО/ASIF с использованием высококачественных сертифицированных имплантатов и устройств, позволяющие исключить использование гипсовых повязок в послеоперационном периоде, рано активизировать больных и значительно сокращать сроки лечения и нахождения в стационаре.
Внедрены в практику передовые высокотехнологичные малотравматичные методики хирургического лечения переломов верхнего отдела бедра с использованием динамических конструкций (DHS), каннюлированых винтов, имплантатов с угловой стабильностью, интрамедуллярных стержней с блокирующими винтами, конструкции PFN, PFN-a и др.
Успешно выполняются высокоэффективные операции эндопротезирования при повреждениях и заболеваниях плечевых, коленных и тазобедренных суставов.
В настоящее время специалистами Центра клеточных технологий ведутся активные научные изыскания в сфере клеточных технологий и регенеративной остеологии. Первая операция с использованием стволовых клеток пациента выполнена 16 августа 2007 года с хорошим результатом.
Традиционные методы лечения переломов костей направлены на фиксацию места перелома как при помощи гипсовой (синтетической) повязки накладываемой на поврежденную конечность, так и при помощи операции (в том числе и малоинвазивной – с минимальным разрезом кожи) и установкой на кость или внутрь её специальной биологически инертной металлической конструкции, позволяющей больному (без гипса!) самостоятельно передвигаться. К сожалению, пока это всё, что традиционно могут сделать хирурги травматологи-ортопеды даже в самых престижных и уважаемых лечебных учреждениях. Задачей врача на этом этапе является – прочно зафиксировать перелом кости и дать возможность природе его срастить (самостоятельно восстановить сломанную кость!). И на этом этапе от врача уже ничего не зависит. Сам процесс консолидации (сращения) костной ткани зависит уже от множества различных факторов, влияющих на сращение кости внутри организма каждого человека индивидуально. Основным из них является работа «стволовых» клеток…
Результаты клинического применения аутологичных МСК пациентов свидетельствуют о том, что при их трансплантации в место перелома они обладают выраженным оптимизирующим действием на течение процессов регенерации ткани. Под нашим наблюдением и лечением за период с 2008 года по 2014 г. находилось 72 больных со свежим закрытым повреждением ахиллова сухожилия. Основной причиной травмы можно выделить перенапряжение мышц голени (75%). Дополнительная регенеративная терапия проводилась у ceми больных. Сроки введения клеточного материала от 2 до 3 недель после травмы. Нами были предприняты попытки оптимизации процессов регенерации при закрытых повреждениях ахиллова сухожилия посредством применения клеточных технологий (МСК). Процесс регенерации сухожилия оценивали в динамике при помощи аппарата УЗИ через 2, 4, 6 недель после введения МСК. Во всех случаях были получены положительные результаты, заключающиеся в гарантированном сращении сухожилий в минимальные для данного повреждения сроки, что , по нашему мнению, обусловлено местным оптимизирующим воздействием введенного клеточного материала. Ни во время проведения клеточной терапии и при последующем наблюдении не выявлено побочных эффектов, связанных с применением клеточных технологий.
Специалистами центра в сотрудничестве с врачам- травматологами также проведены исследования по оценке влияния МСК на процессы регенерации костной и хрящевой ткани. Под нашим наблюдением и лечением с 2007 года до 2015 г. находилось 42 пациента с различными повреждениями и заболеваниями опорно-двигательной системы. Их характер был следующий: 3 – ложный сустав и длительно не срастающиеся переломы длинных трубчатых костей; 2 – внутрисуставных перелома мыщелка большеберцовой кости со смещение отломков; 2 – закрытых перелома таранной кости; 2 – закрытых оскольчатых перелом диафиза длинных трубчатых костей; 11 – закрытых переломов проксимального отдела бедра; 1– оптимизация эффективности тотального эндопротезирования тазобедренного сустава; 1- дефект мягких тканей; 14 – гонартрозы; 1- коксартроз; 1- хронический бурсит (пяточный). Процесс репаративной регенерации костной и хрящевой тканей оценивали в динамике по результатам рентгенологического обследования иМРТ. Нами были предприняты попытки оптимизации процессов сращения при переломах костей, повреждениях ахиллова сухожилия и восстановления суставной поверхности при дегенеративно-дистрофических повреждениях посредствам применения клеточных технологий. Ни у одного из пациентов не было зарегистрировано побочных эффектов во время наблюдения. Во всех случаях были получены положительные результаты, заключающиеся в гарантированном сращении переломов и сухожилий в минимальные для данной локализации сроки и значительные клинические улучшения при остеоартрозах крупных суставов, что, по нашему мнению, обусловлено местным оптимизирующим воздействием введенного клеточного материала. Таким образом, наши данные совпадают с данными, полученными другими исследователями: используемые технологии обладают выраженным остеоиндуцирующим и оптимизирующим действием на течение процессов репаративной регенерации кости и ткани сухожилия, и может быть использован в клинической практике в качестве дополнительной процедуры к хирургическому лечению больных с повреждениями опорно-двигательной системы, позволяя повысить эффективность основного способа лечения и сократить сроки реабилитации больных после травмы. При применении клеточной терапии у пациентов с остеоартрозом крупных суставов были получены обнадеживающие клинические результаты, требующие дальнейшего тщательного анализа и изучения.

